|
Diabetes mellitus ist eine weit verbreitete Stoffwechselerkrankung mit schwerwiegenden Folgen für den gesamten Organismus und im Speziellen auch für die Mundgesundheit. Die Zusammenhänge mit oft therapierefraktären oralen Läsionen im Rahmen einer Gingivitis oder Parodontitis werden sogar als die „sechste Komplikation“ des Diabetes mellitus beschrieben. Unabhängig von den negativen Auswirkungen auf den Zahnhalteapparat, besteht für Diabetiker ein signifikant erhöhtes Kariesrisiko.
Die Bedeutung der Erkrankung für die Zahngesundheit ergibt sich aus der Häufigkeit der Stoffwechselerkrankung in der Gesamtbevölkerung. Diabetes betrifft weltweit etwa 415 Millionen Menschen. In den westlichen Industriestaaten sind 7–11% der Bevölkerung Diabetiker, wobei der Anteil von noch nicht detektiertem Diabetes zwischen 2 und 4% liegt. Der Begriff umfasst eine Gruppe von Stoffwechselstörungen, die alle mit einem erhöhten Blutzuckerspiegel und allen daraus resultierenden Schäden an den Organen unseres Körpers einhergehen. Die Erkrankung ist bereits seit dem Altertum bekannt; der Begriff setzt sich aus dem altgriechischen Wort „Diabetes“ für „Durchfluss“, welches die vermehrte Harnausscheidung beschreibt, und dem lateinischen Wort für „honigsüß“, nämlich „mellitus“, für den im Harn gelösten Zucker zusammen. Die beiden häufigsten Typen sind der juvenile Diabetes Typ-I, eine Autoimmunerkrankung, welche die insulinproduzierenden Betazellen des Pankreas zerstört, und der weit häufigere Diabetes Typ-II, umgangssprachlich auch als Altersdiabetes bezeichnet. Bei letzterem kommt es zu einer peripheren Insulinresistenz der Zellen in Kombination mit einem Ausbrennen der Pankreasinselzellen und einer damit stark verminderten Produktion und Freisetzung von Insulin. Die Folgen sind ein Anstieg von Glucose im peripheren Blut mit Hyperglycolisierung der Blutproteine, was zu Störungen der Kollagenbildung der Blutgefäße und zu irregulären Vernetzungen im Bindegewebe führt. Dies führt zu Retinopathie, peripherer Verschlusskrankheit der Extremitäten, allgemeinen schweren Gefäßschäden, diabetischer Nephropathie und Mangeldurchblutung der Gingiva.
Hyposalivation und hohe Zuckerkonzentration im Speichel fördern Karieskeime
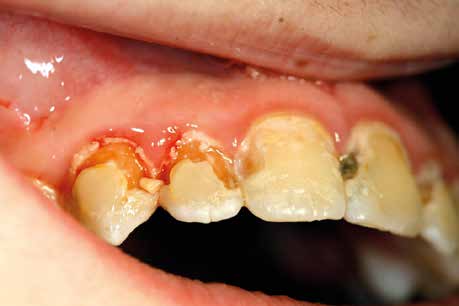
Die Auswirkungen auf die Zahnhartsubstanz und die Förderung der Entstehung und Progression von Karies liegt in erster Linie an den Veränderungen der Speichelmenge und der Zusammensetzung und Sekretion der Saliva. Die Speichelflussrate wird durch den negativen Einfluss des Diabetes auf das sympathische und parasympathische Nervensystem vermindert. Durch die bei unbehandeltem oder schlecht eingestelltem Diabetes stark vermehrte Urinausscheidung kommt es zusätzlich zu einer Dehydratation. Mangelnder Speichel bedeutet aber unzureichende Spülfunktion und damit raschere Plaquebildung und effizientere Bakterienanheftung an den Zahnoberflächen. Auch Nahrungsbestandteile werden nicht ausreichend entfernt und bilden so Nährböden für die orale Mikroflora. Der Mangel an Speichelproteinen führt zu einem Verlust der protektiven Pellikelbildung, die Zahnoberfläche liegt exponiert zu aggressiven Noxen. Während bei Gesunden die Speichelflussrate bei etwa 0,3ml/min liegt, ist sie bei Diabetikern oft unter 0,1ml/min reduziert; es liegt eine Hyposalivation mit der Folge einer Xerostomie vor. Fast 45% der Diabetiker leiden unter symptomatischer Mundtrockenheit im Vergleich zu nur 2,5% der stoffwechselgesunden Personen. Gleichzeitig steigt beim Diabetiker parallel zum Blutzuckerspiegel auch die Zuckerkonzentration im Speichel an. Die klassischen Karieskeime S. mutans und Lactobacillus, aber auch andere assoziierte säurefeste Bakterien wie Bifidobakterien und bestimmte Aktinomyzeten werden in Wachstum und Vermehrung gefördert. Vor allem Lactobazillen und säuretolerante Streptokokken sind bei Diabetikern im Vergleich zur gesunden Bevölkerung in weit höheren Keimzahlen nachweisbar. Karies ist, durchaus ähnlich wie Parodontitis, eine Folge der Destabilisierung und Artenverarmung des oralen Mikrobioms. Das Überangebot an vergärbaren Kohlenhydraten schafft ein ideales Milieu für die säurebildenden Keime.
Verminderte Pufferwirkung führt zu kariösen Primärläsionen
Durch den Speichelmangel ist zudem die Pufferkapazität der Saliva stark herabgesetzt. Die drei großen Puffersysteme, der Bicarbonat-, der Phosphat- und der Proteinpuffer, können den pH-Wert nicht mehr im neutralen Bereich stabilisieren. Vergleichende Messungen haben gezeigt, dass der Speichel-pH bei nicht optimal eingestellten Diabetikern mit etwa 4,8 deutlich unter dem gesunder Vergleichsgruppen (pH 5,6–7,9) liegt. So können die Säuren ungehindert zu einer zunächst oberflächlichen Demineralisierung der Zähne und zu Primärläsionen mit Porenbildungen im Schmelz führen. Der besonders bei Typ-II-Diabetikern bestehende Kalziummangel im Speichel verhindert dann eine reparative Remineralisation. Bei Kindern mit Typ-I-Diabetes kommt es durch die Tendenz zu Infektionen des Bindegewebes zu Störungen der Dentition und später zu frühem Zahnverlust.
Candida wird im Kariesgeschehen oft unterschätzt
Diabetiker neigen allgemein zu Candidiasis. Während beim Nicht-Diabetiker vor allem die Art Candida albicans dominiert, treten bei Diabetikern gehäuft seltene Arten wie C. glabrata, C. tropicalis, C. dubliniensis und C. krusei auf. Ähnlich wie die Kariesbakterien wird auch das Wachstum der Candidaspezies durch den hohen Kohlenhydratgehalt im Nährstoffangebot gefördert. Durch den überproportionalen Zuckergehalt des Speichels koaggregiert die Hefe mit anderen Keimen im Biofilm und fördert durch die Bildung von Vitaminen und anderen essenziellen Stoffwechselprodukten die Vermehrung von Lactobacillus. Candida kommt in der Kariesgenese zwar keine ursächliche, sehr wohl aber eine betreibende Rolle zu. Besonders an Zähnen mit parodontalen Vorschäden und freiliegenden Wurzeln werden kariöse Läsionen durch den Hefepilz verursacht. Diabetiker sind schon aufgrund ihrer Gefährdung für parodontale Entzündungen Risikopatienten in der Zahnarztpraxis. Die zusätzliche vermehrte Neigung zu Karies erfordert intensive Betreuung und Anleitung zu optimierter Mundhygiene. Kooperation mit dem behandelnden Hausarzt oder Internisten ist hier ein wichtiger Bestandteil zur Erhaltung der Mundgesundheit.
Ch. Eder, L. Schuder
DDr. CHRISTA EDER
FA für Pathologie und
Mikrobiologin
eder.gasometer@chello.at
|